

مرض كرون (Crohn’s disease)عبارة عن التهاب مُزمن يصيب الجهاز الهضمي عامّةً، من الفم وحتّى الفتحة الشرجيّة. هذا الالتهاب الحاد والمزمن الذي يتفشى في جميع طبقات الجدار المعويّ، غير متتابع، وإنما يتميّز بوجود مناطق غير مُصابة، سليمة وطبيعيّة، قد تتبدّل بأخرى مصابة.
سبب نشوء داء كرون غير معروف، حتى الآن. وعلى ما يبدو، هنالك خليط من الأسباب التي تتضافر، معا، لدى الإنسان المصاب – عوامل وراثيّة (طفرة جينيّة في البروتين NOD – 2 في الكروموسوم 16)، عوامل بيئيّة (تدخين، تلوثات عند الولادة) وجراثيم معويّة. وثمة عامل خارجي معيّن يسبب إخلال التوازن في الجهاز الهضمي، يتبعه الالتهاب المزمن. وذروة ظهور مرض كرون تكون، عادة، في العقد الثالث من العمر.
يتميّز مرض كرون بأربع صور (أنماط) مختلفة الطابع ومختلفة الأشكال السريريّة (Clinical forms).
وقد يشمل داء كرون، أيضا، أعضاء من خارج الأمعاء مثل:
عندئذ يزداد، كثيرا، خطر الإصابة بسرطان الأمعاء الغليظة (سرطان القولون – Colon Cancer)، أو سرطان الأمعاء الدّقيقة.
الأعراض التي تصاحب داء كرون قد تتراوح ما بين المعتدلة والحادّة جدًا. وقد تظهر هذه الأعراض بصورة تدريجية بشكل مفاجئ، دون سابق إنذار.
فيما يلي بعض الأعراض التي تميّز داء كرون:
إضافة إلى ذلك، قد يعاني المصابون بمرض كرون بدرجة متقدّمة من الحُمّى والتعب ومن مشاكل أخرى لا علاقة لها، بالضرورة، بالجهاز الهضمي، كالتهاب المفاصل، التهاب العينين، مشاكل في الجلد والتهاب في الكبد أو في القنيّات الصفراوية (التهاب الأقنية الصفراوية – Cholangitis). أما الأطفال المصابون بمرض كرون بدرجة متقدمة فقد يعانون من تأخر في النموّ ومعيقات في التطوّر الجنسي.
ويختلف مسار داء كرون من شخص لآخر. وقد تكون هنالك فترات طويلة خالية من أية أعراض، أو فترات أخرى متكرّرة من آلام البطن والإسهال التي قد يصاحبها، في بعض الأحيان، حُمّى أو نَزف.
ما من سبب واضح، حتى الآن، لتجدّد الالتهاب في إطار داء كرون، والباحثون ليسوا واثقين من أن الضغط النفسي، أو التغذية، هما المسؤولان الرئيسيان، على الرغم من إن كلا السّببين قد يزيد من حدّة أعراض داء كرون. وعوضًا عن ذلك، يتركز الباحثون، اليوم، في العوامل والمسببات التالية التي قد تؤدي الى داء كرون:
وقد وجد الباحثون إن جرثومة MAP هذه محمولة في دم أغلبية المصابين بمرض كرون. كما إنّها متواجدة لدى المصابين بالتهاب القولون التقرّحي (ulcerative colitis). وليس هنالك دليل قاطع، حتى الآن، على أن هذه الجرثومة (MAP) هي المسبب لمرض كرون. ويعتقد بعض الباحثين بأن خللا وراثيا معيّنا يستثير ردة فعل شاذة تجاه الجرثومة لدى أشخاص معيّنين.
ويعتقد غالبية الباحثين بأن الأشخاص المصابين بمرض كرون يصابون به نتيجة لرد الفعل الشاذة التي يصدرها جهازهم المناعي لنوع معيّن من الجراثيم الموجودة بشكل دائم في الأمعاء.
مرض كرون يصيب الرجال والنساء على حدٍّ سواء. عوامل الخطر تشمل:
قد يؤدي مرض كرون إلى ظهور مضاعفات تشمل:
حين تتكون نواسير داخلية، قد يتخطّى الغذاء أجزاء ضرورية من الأمعاء الغليظة الضرورية والحيوية جدا لامتصاص الطعام. وإحدى النتائج التي يمكن أن تترتب عن ذلك هي سوء التغذية (Malnutrition).
أما النواسير الخارجية، فقد تتسبب بإخراج محتويات الأمعاء إلى سطح الجلد، وفي حالات أخرى قد تلتهب النواسير وتمتلئ بالخُراج. وهذه الحالة تشكّل خطرًا على حياة المصاب إذا لم تتم معالجتها كما ينبغي.
وإضافة إلى ذلك، فإن مرضى كرون هم أكثر عرضة للإصابة بسرطان الأمعاء الغليظة. بالرغم من درجة الخطورة المرتفعة، إلا إن نحو 90% من المصابين بأمراض الأمعاء الالتهابيّة لا يصابون بالسرطان، البتّة. وقد تبين أن الأدوية المُثبّطة للجهاز المناعي، التي يتناولها المرضى، قد تكون لها علاقة بالإصابة بالسرطان.
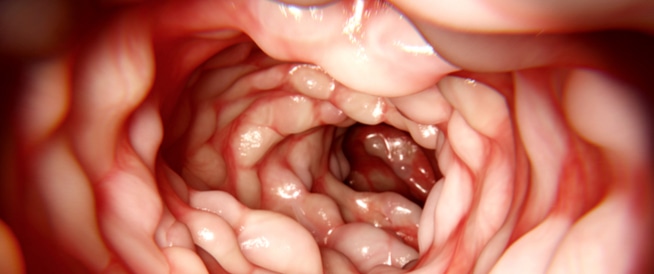
يتم تشخيص مرض كرون بواسطة التصوير بالأشعّة السينيّة (تصوير الأمعاء الدقيقة)، حيث تظهر فيه الأمعاء الدقيقة في نهايتها مضيّقة ومتقرّحة، وفي بعض الأحيان قد يظهر فيها ناسور، أيضا.
ثمة وسيلة تصوير إضافيّة هي التنظير المعويّ (Colonoscopy) واختلاج الأمعاء الانتهائية الدقيقة. ومن خلالها يمكن مشاهدة التقرّحات المُميّزة، عدم تتابع الجروح والإصابة المميزة في الأمعاء الدقيقة الانتهائية.
كما أنّه من الممكن أخذ عيّنات من الأنسجة المصابة للفحص المجهري، بحيث يمكن من خلالها مشاهدة الرُّشاحة (Filtrate) الالتهابية الحادة والمزمنة الذي يشمل الخلايا العملاقة (Giant cell) التي تميز مرض كرون.
من المتبع البدء بالعلاج عندما يكون مرض كرون لا يزال في درجة بين خفيفة وحتّى متوسّطة بمستحضرات ASA – 5 التي يتم تناولها فمويا (عن طريق الفم) بجرعة 4 غرامات يوميًّا. وفي حال استجابة جسم المريض بصورة جيدة، يجب الاستمرار بالمعالجة الصائِنـَة (Maintenance treatment) للحفاظ على الوضع مستتبّا، بالجرعة نفسها. أما في حال فشل هذا العلاج، فينبغي الانتقال، فورا، إلى العلاج بالستيرويدات (Steroids).
علاج مرض كرون بالستيرويدات ممكن عن طريق الفم، أو عن طريق الوريد، تبعا لخطورة المرض. وعلى ضوء التأثيرات الجانبيّة العديدة للبريدنيزون (Prednisone) والستيرويدات الأخرى، لا تزال الأبحاث متواصلة لتطوير ستيرويد ذي تأثيرات جانبيّة أقل. البودزونايد (Budesonide) هو ستيرويد تخليقيّ (Synthetic). وقد أظهرت ثلاثة أبحاث متعددة المراكز الكبيرة، أن لدوائيّ بودزونايد (9 ملغم لليوم) وبريدنيزون (40 ملغم يوميا، بجرعة متناقصة) فاعلية (نجاعة) متساوية في معالجة مرض كرون، ولكن مع تأثيرات جانبيّة أقل. وحين تفشل الستيرويدات في علاج داء كرون، أو عندما تبدأ مرحلة تّعلّق المريض بها، يتم الانتقال إلى العلاج بأدوية مُعادلة للفاعليّة المناعيّة MP – 6 (بورينتول – Puri – Nethol)، أو آزاثيوبرين (Azathioprine) (إيموران – Imuran). وتصل نسبة الحثّ على هَدْأة المرض (Induction ofremission) إلى نحو 75% خلال 3 أشهر. وعلاوةً على نجاحها في العلاج الأولي، تبقى الأدوية ناجعة أيضا في الحد من جرعة الستيرويد، كما في إغلاق النواسير والمحافظة على هَدْأة المرض.
كذلك، فقد ثبت تأثير ونجاعة المضادات الحيويّة (Antibiotics) في معالجة مرض كرون، دون أدنى شك. فقد ثبتت نجاعة مترونيدازول – Metronidazole (فلاجيل – Flagyl) في معالجة الإصابات حول الفتحة الشرجيّة، في مرض كرون في الأمعاء الغليظة وفي المحافظة على الهَدأة بعد العملية الجراحيّة. الجرعة المتبعة منه هي 20 ملغم/ كغم، يوميا. هذه الكمية غير محتملة في أوساط عدد غير قليل من المصابين، جرّاء الغثيان والطعم المعدني في الفم، مما يصعّب العلاج بهذا الدواء الناجع. كما ثبتت أيضا نجاعة المضادّات الحيوية من نوع سيبروفلوكساسين (Ciprofloxacin) عندما يكون المرض فعالًا وفي معالجة الجروح حول الفتحة الشرجيّة.
معظم التجارب التي تبحث في تأثير وفاعلية الأدوية الجديدة الضابطة للجهاز المناعي تم إجراؤها واختبارها على مرض كرون. هذه التجارب هي تلك التي تم فيها اختبار الأدوية التي تحوي معدِّلات التهاب واقية (I L – 10) أو تلك المضادّة لمعادلات الالتهاب (anti – TNF). وتجتذب مركز الاهتمام في السنوات الأخيرة سلسلة منشورات توثّق النجاح العلاجي الذي حققه الضدّ أحاديّ النسيلة الخـَيْمـَرِيّ (Chimeric monoclonal antibody) المضاد لعامل نَخر الورم (Tumor necrosis factor – TNF). وللمضاد لعامل نخر الورم (TNF) تأثيرات بيولوجية يمكن أن تكون لها أهمية فائقة جدا في معالجة أمراض الأمعاء الالتهابية، مثل إفراز المعدِّلات، تجنيد خلايا الالتهاب، تفعيل جهاز التخثّر ودور في إنتاج الأورام الحبيبِية (Granulomas). التجارب مزدوجة التعمية والخاضعة للمراقبة تدل على نجاعة الضد أحاديّ النسيلة للـ TNF المعطى مرة واحدة وريديًّا (5 ملغم/كغم) او بإعطاء 3 حقن خلال عدة أسابيع. وقد يحقق العلاج هدأة لدى المصابين بمرض كرون من النوع المقاوم للعلاج بالستيرويدات وسد النواسير. كما ظهرت نجاعته في الحفاظ على الهدأة.